Last Updated on 3年 by 管理者
視機能検査とは
視機能の個々の機能状態を調べる検査で、主に4つの視機能について調べられます。
- 4つの視機能
- 視力
- 両眼視
- 輻輳・開散
- 調節
その実施方法は問診と予備検査でまず本検査の方向付けをします。
更に、屈折検査の結果も参考にして視覚(両眼単一明視)に関する視機能状態を主に調べるテストを選択して行います。
問診と予備検査にて本検査の方向付けを決めます。そして、実際の検査を行い、それらのデータ分析を行い、眼鏡処方でお客様の主訴が解決するかどうかを試します。
- 予備検査
- 視力検査
- PDの測定
- カバーテスト
- 輻輳近点テスト(NPCテスト)
- 利き目テスト
- 眼球運動テスト
- 瞳孔反応テスト(眼疾患が無ければ省略可能)
- 外眼部検査(眼疾患が無ければ省略可能)
- 視野テスト(眼疾患が無ければ省略可能)
- 色覚テスト(眼疾患が無ければ省略可能)
- 本検査
- 屈折測定検査
- 調節測定検査
- 調節テスト
- 輻輳・開散テスト
- 相互関係を調べるテスト
- 眼鏡処方で解決しにくい場合
- 全身病または眼疾患
- 両眼視が無い
- 両眼視機能の低下・・・など
数々のテストがありますが、全てのテストを全てのお客様に実施することは不可能であり、あまり意味がありません。
個々の訴えの原因を発見する為に、必要なテストをより的確に正確な検査の方向付けがまずは必要です。
問診の目的
最大の目的は、問診内容に基づいてお客様の眼の状態を大まかに把握し、検査の方向付けをすることです。
お客様の一般健康状態や性格を把握することも可能です。様々な必要なデータを聞き出す能力が要求されます。漠然と形式的に問診を行う様だと進歩がありません。同じ症状でも人によって訴え方が違う場合があります。
視機能検査での本検査で様々なテストを行った後、それらのデータを基に判定が行われ、それに基づいて更に視機能に関する質問をすることも大切である。
より多くの情報を得る事で測定者は判定の正確さを確認することが可能となります。
最終対処の決定は、生理的適応や職業、趣味などで必要とされる特別な視機能など、様々な要因によって決定されます。
問診で尋ねるべき内容
- お客様の一般的情報
- 年齢
- 職業
- 眼に関する訴え(主訴、副訴の把握) 症状
- いつから
- どのように
- 何をしている時に生じるか
- 眼鏡装用の有無
- 装用開始時と期間、その調子
- 装用眼鏡
- 装用時間とその調子
- どの位の期間で度数変更されたか
- 特別な視機能要求
- 職場に関して、照明状態や仕事内容
- 趣味、刺繍・・・など
- 一般健康状態
- 糖尿病など、一般健康状態に関するデータを基にそれらが眼に影響し視機能障害を起こしている事が推測されるなら専門医に診察を任せるべきである。検査の最適な時期を担当医に判断してもらい検査を行うべきです。
- 家族歴
- 斜視や高度な近視は往々にして遺伝的な関係があるといわれています。
- お客様の一般的容姿や性格
- 測定者の直接観察によりますが、直接的または間接的に調整度数に影響する事もあります。
視機能低下で生じる症状の特色
両眼視機能低下や調節機能低下の場合、長時間の視活動中、又はその後に、快適度に関する症状が最もよく訴えられます。
このような症状は、眼を休めることによって一般的に緩和、又は消失します。更に、症状の訴えは朝に少なく時間と共に増加します。そして、遠方よりも近方でより頻繁に生じます。
訴えの有無は主に2つの要因に影響されます。
- 個々の視環境
- 症状に対する許容度の個人差
両眼視
- 眼精疲労
- 長時間の視活動(特に近見)後、眼が痛む、重い、疲れるなど様々な表現で訴えられます。
- 頭痛
- 様々な原因で生じますので、眼を使うことからくるものなのかどうかの区別が必要です。
- 両眼視機能低下による頭痛は前頭部に感じられ、眼を使うほど強く感じられます。
- 複視
- 間歇性の複視が一般的です。長時間の集中的視活動中、又はその後によく生じます。
- ボケ
- 屈折未補正以外では、両眼視機能低下を改善する為の調節過剰によるボケが一般的に生じます。
- 調節困難
- 焦点合わせがしづらくなります。
調節
- 視作業能率の低下
- 近業が効率よく維持できない。
- 近業時の様々なピント合わせの問題
- 作業中の一時的なボケや視線の移動に伴い、一時的にボケる。
- 近業に伴う眼精疲労
- 流涙や頭痛など
- 近業の逃避
- 近業での根気がなく、すぐ逃避する
- 視機能の適応異常
- いわゆる、仮性近視・・・など
問診で、このような訴えが聞かれれば。必要なテストを行い、正しく調節の判定をし適切な対処が必要です。
予備検査
問診で推測された視機能問題を、予備検査で確認するのが目的となります。
視力測定
遠方と近方での視力測定です。更に、単眼と両眼の視力測定を遠方と近方で実施することで、眼鏡度調整後のクレーム対応がしやすくなります。
輻輳力テスト(NPCテスト)
お客様の輻輳力の把握です。
期待値は鼻の付け根から約8㎝以内で分離が見られる事です。
これ以上に測定値が大きくなった場合には、輻輳機能に何かしらの問題があると疑い、本検査で関連するテストの実施が必要となります。
輻輳機能低下が全ての検査後に確認されれば、視機能訓練やプリズム補正が必要となります。
- NPCテストの注意
- 固視点を近づけていく間、何度も固視を促す事により輻輳力を最大限に発揮してもらう。
- 複視を被検者自身で訴えない場合がありますので、お客様の両眼の動きに注意します。複視に気付かない原因で考えられるのは、外転した眼に抑制が生じたか、外転した眼に生じた像のずれに気が付かないかのどちらかです。
- 固視点をお客様に近づけていくと、固視点がボヤケるという訴えがある場合があるが、融像性輻輳を使い切って調節が介入し、その結果ボヤケが生じたと考えられますしかし、調節の介入があればそれによる調節性輻輳で固視点を固視できますので、複視の訴え、又は一眼の外転が観察されるまでそのまま近づけていけば良いです。
カバーテスト
両眼視の状態(斜視、斜位)や眼位の種類、又はその程度を簡単に検査できるテストです。
カバーテストは、カバー・アンカバーテストと交互カバーテストから成り立ちます。カバーテストの結果から両眼視状態を間接的に把握する事ができます。斜位の種類からも、ある程度、両眼視問題の推測が可能となります。内斜位や上下斜位は両眼視問題が生じやすいです。
- カバーテストの注意
- 偏心固視などの固視異常がある被検者には、カバーテストを行っても正確な結果は得られません。
- スクリーニング的に利用する目的であればカバーテストの前に固視状態を調べる必要はありません。
調節テスト
予備検査の中に調節を直接調べるテストは入っておりません。
近方での固視点を使う予備検査で、カバーテストやNPCテストで指示通りボケずに固視できれば、調節はほぼ問題なしと判定出来ます。
調節についてより詳しく調べる必要がある場合は、フリッパーテストなどを実施すると良いです。
眼球運動テスト
- 3種類の眼球運動が調べられます
- 単眼運動(ひき運動)
- 両眼共同運動(むき運動)
- 両眼離反運動(よせ運動)
但し、よせ運動は本検査で、プリズムよせ運動などで詳しく調べられますので予備検査では一般的に行いません。
むき運動の検査はまず両眼状態で行われます。もし、この検査時に運動障害の疑いがあれば一眼ずつの検査(単眼ひき運動)が行われます。
両眼視野の広さは眼前30㎝に位置する固視点に対して、約30㎝の正方形に相当します。
固視点を、この正方形内で左右上下に動かし、眼のみ動かすよう指示し、その眼球の動きを観察します。
- 一般的、ルーティン検査法
- 固視の観察
- 第一眼位で単眼固視を促した後、安定した固視の有無、及びその維持状態をみます。その後、両眼でも同様に行います。
- 滑動性眼球運動の検査
- どの方向でもスムーズな動きがみられるのが正常です。
- 衝動性眼球運動の検査
- 両眼視野内で2つの離れた固視点を指示に従って交互に見てもらい、どの方向でもスムーズ、敏速、正確な動きが見られるのが正常です。
- 固視の観察
米国式21項目検査
- #1 直像鏡による外眼部、水晶体、眼底などの検査
- #2 角膜曲率半径の測定 分類
- #3 裸眼、又は従来の装用度数を通しての遠方水平斜位
- #4 静的検影法
- #5 動的検影法(50㎝)、標準値1.25~1.50、分類B
- #6 動的検影法(1m)
- #7 自覚屈折測定検査(バランステスト含む)
- #8 #7における遠見水平斜位、標準値φ~2EXO、分類C
- #9-10 #7における遠見輻輳力(実性相対輻輳)標準値7~11 / 15~23 / 8~12、分類B
- #11 #7における遠見開散力(虚性相対輻輳)、標準値× / 5~9 / 3~5、分類A
- #12 A #7における遠見上下斜位
- #12 B #7における遠見上下方向開散力
- #13 A 裸眼、又は従来の装用度数を通しての近見斜位
- #13 B #7における近見水平斜位(およびAC/A)測定、標準値φ~6EXO (Gradient 3~5EXO)、分類C
- #14 A 単眼調節ラグ測定、標準値0.75~1.25、分類B
- #14 B 両眼調節ラグ測定、標準値0.25~0.75、分類B
- #15 A #14Aにおける近見水平斜位
- #15 B #14Bにおける近見水平斜位
- #16 A-B 近見輻輳力(実性相対輻輳)、標準値14~20 / 18~24 / 7~15、分類B
- #17 A-B 近見開散力(虚性相対輻輳)、標準値11~15 / 19~23 / 10~16、分類A
- #18 A 近見上下斜位
- #18 B 近見上下方向開散力
- #19 A 調節近点測定(プッシュアップ法)、分類A
- #19 B マイナス球面レンズによる調節力測定、分類A
- #20 近方実性相対調節力、標準値−1.75~−3.00、分類A
- #21 近方虚性相対調節力、標準値+1.75~+2.25、分類B
ここでいう標準値とは、モーガン標準値(Morgon:1944より)で、分類Aや分類Bとはテストのグループ化の為のものです。
グループAのテスト値は、プラス球面付加、又はBOプリズム付加、又はV.T.によって増加する特徴があります。グループBのテスト値はマイナス球面付加、またはBIプリズム付加、又はV.T.によって増加する特徴があります。
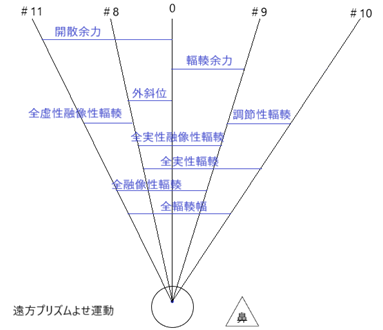
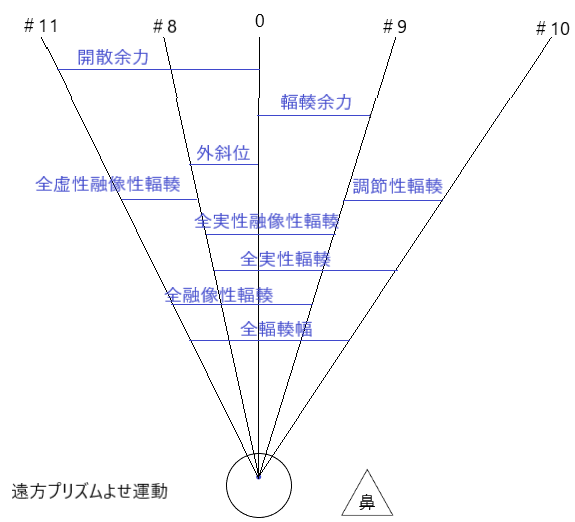
(補足)プリズムよせ運動テスト
両眼の視線が注視物体に向かって集合する機能を輻輳(Convergence)と定義しています。
その逆の機能で、両眼の視線を注視物体から左右に分散させる機能を開散(Divergence)と定義しています。
開散は、輻輳の逆機能という点から虚性(ネガティブ)の輻輳と呼ぶこともあります。
21項目検査の中では、プリズムを使用してよせ運動(離反運動)のみが遠方、そして近方で測定されます。
これらを一括してプリズムよせ運動テスト(Duction tests)と呼ぶことにしております。
輻輳近点テスト
輻輳近点テスト(NPC test)は、水平方向のプリズムよせ運動テストへの予備テストです。
目的は、被検者の輻輳力の大雑把な把握で、被検者の輻輳力が、日常の視覚生活に十分かどうか調べることです。
測定値の期待値は鼻の付け根から約7~8cm以内で「ダブり」である。これ以上測定値が大きくなった場合、輻輳機能に何らかしらの問題があるものと疑い、水平方向のプリズムよせ運動テスト
などを実施しより詳しいデータをとる必要があります。
- 【NPCテストの測定手順】
- 被検者から約40cm離れた所に位置します。
- 被検者の両眼の正中線上に固視点(複視に気付きやすいもの)を置きます。
- 固視点を近づけていき、固視点が2つに見えた時合図するよう指示し、できる限り注視してもらいます。
- 自覚的判定は、固視点に複視が生じた時の距離です。
- 他覚的判定は、固視点を注視しきれずに眼が外転した時の距離です。
- 自覚的と他覚的判定の測定距離は一致するはずですが、異なる場合は別々に測定距離を記録します。
- NPCテストの注意点
- 固視点を近づけていく間、何度も固視を促すことにより輻輳力を最大限発揮してもらいます。
- 輻輳力の限界に固視点が到達しても複視を訴えない場合がありますので、被検者の両眼の動きに注意します。
- 複視に気付かない原因として、外転した眼に抑制が生じたか像のずれに気付かないかのどちらかとなります。
- 固視点がボケるという訴えの場合、複視の訴えか眼の外転が観察されるまでそのまま固視点を近づけます。
- ボケる理由は、融像性輻輳を使い切り調節が介入した為と考えられます。調節の介入があれば、調節性輻輳で固視点を固視できるのでそのまま固視点を近づけていきます。
プリズムよせ運動
全輻輳力は。ある一定距離で行われるプリズムよせ運動テストの測定テストの測定量よりもはるかに大きいことは事実ですが、主な目的は、ある一定状態の調節刺激に対しての輻輳の質や量に関しての目安を得る事です。
水平方向においては相互関係が強く働きますので、このようなデータが必要となります。
例 )
PD 60mm
#8 φ(正位)
#9-10 8 / 19 / 10
#11 × / 9 / 5
#13 5EXO
#16AB 11 / 24 / 15
#17AB 15 / 22 / 18
#20 (-2.50)
#21 (+2.00)
N.P.A. 12.5cm → 1/0.125=8D
N.P.C. 10cm → 1/0.1=10MA、10MA×60cm=60△
のデータから得られる事は以下の通りです。
遠方
輻輳余力 8△
調節性輻輳 19△
開散余力 9△
近方
輻輳余力 11△
実性融像性輻輳 5+11
調節性輻輳 24-11
全実性輻輳 5+11
虚性融像性輻輳 15-5
虚性調節性輻輳 22-15
全虚性輻輳 22-5
#9 遠方内よせテスト
両眼同時に基底外方のプリズムを付加していき「ボケ」があるロータリープリズム量を測定するテストです。
このテストの期待値は約9△です。
#10 (調節性)輻輳テスト
#9の後、さらにプリズムを付加していき「分離」があるロータリープリズム量を測定するテストです。
このテストの分離期待値は約19△です。
#10テストの回復測定値の期待値は分離値の1/2です。
回復測定値は、一度プリズムにより崩された両眼視がどのように回復するかの質を、ある程度推測できます。
内方向の両眼単一視機能が低下するほど、回復値が低くなるのが一般的となります。
#11 遠方外よせテスト
両眼同時に基底内方のプリズムを付加していき「分離」があるロータリープリズム量を測定するテストです。
このテストの期待値は約9△です。
回復測定値の期待値は分離値の1/2です。
#16A 近方実性相対輻輳測定テスト
両眼同時に基底外方のプリズムを付加していき「ボケ」があるロータリープリズム量を測定するテストです。
このテストの期待値は10△またはそれ以上です。
#16B 近方実性融像予備力測定テスト
分離と回復値が測定されます。近方測定距離での、調節性輻輳と近方輻輳余力の合計を表します。
測定値の期待値は約21△です。
回復の期待値は分離値の2/3以上です。
#17A 近方虚性相対輻輳測定テスト
近方で行うため、テスト前に固視点を鮮明に見るための調節介入があります。それにより、虚性融像性輻輳の限界に達した時に調節を緩めることにで虚性調節性輻輳を生じさせるため、「ボケ」が生じます。
期待値は10△またはそれ以上です。
#17B 近方虚性融像予備力測定テスト
分離と回復値が測定されます。虚性融像性輻輳と虚性調節性輻輳の合計を表します。
測定値の期待値は約22△です。
回復の期待値は分離値の3/4以上です。
垂直方向のプリズムよせ運動
遠方で#12B、近方で#18Bテスト。
測定値の期待値は3~6△です。
(補足)眼位ずれ検査
融像除去斜位測定法
融像刺激の遮断方法により、色々な融像除去斜位測定法に分かれます。
交互カバー法による融像除去遮断が最も優れていますが、それ以外によく使われる方法として、マドックスロッドまたはロータリープリズムによる融像刺激遮断です。
融像の遮断方法により、測定値が異なる点が注意となります。
- マドックスロッド
- 左右眼に全く異なる像を結像させることにより、融像を不可能にします
- ロータリープリズム
- 左右眼に同じ像が作られます、プリズムにより融像不可能な領域に網膜像を結像させます。
一部融像除去斜位測定法
融像刺激を部分的に遮断した状態で測定された斜位を一部融像除去斜位といい、ポラロイドフィルターレンズを装用して偏光チャートを見た場合などがあります。
融像の中では中心窩融像が最も強力で、この中心窩融像刺激の有無によってこの種の斜位量が変わる事もあります。
さらに、スクリーン枠の大きさによって影響され、周辺部融像の程度によっても斜位量は変わります。
カバーテスト
カバーテストは両眼視の状態(斜位又は斜視)、眼位の種類・程度を簡単に検査できるテストです。
- カバーテストは2つから成り立ちます。
- カバー・アンカバーテスト
- 交互カバーテスト
- 前提
- 被検者の各眼の固視能力(各眼が固視するのに中心窩を使用することを意味する)が正常であることです。偏心固視などの固視異常のある被検者にテストを行っても、正確な結果は得られません。
- 被検者の調節が、テスト中一定に維持されなければなりません。必要以上の調節介入を許せば、それにより調節性輻輳が生じ、正確な両眼視状態の把握が困難になります。
- 基本原理
- 視線の向きを基準として測定される眼位は、眼の構造的、生理的要因、そして、心理的要因などで決定されます。これらは相互的に働き完全に分離できない以上、正確な測定は不可能となります。
- カバーテストでは、オクルーダーなどで片眼視させ、融像能力を遮断してはじめて眼位を調べることができます。

カバー・アンカバーテスト
斜視の有無を調べることがこのテストの目的となります。
一眼をカバーし、他眼の動きを観察すると同時に、カバーされている眼のオクルーダーを除く瞬間その眼の動きの有無を観察することによって、斜視の有無の判断を再度確認できます。
片眼斜視の場合、アンカバーの瞬間、正常眼にのみ動きが観察されます。
交代斜視(両眼視の状態で固視眼が交代するような斜視)の場合、カバー・アンカバーテストでは交互に眼の動きが観察され、アンカバーした瞬間、アンカバーされたどちらの眼にも動きが観察されないのが特色です。斜位眼では、アンカバーした瞬間、アンカバーされたどちらの眼にも動きが観察されるのが特色となります。
交互カバーテスト
斜位または斜視の眼位のずれの程度を数量的に測定することが目的となります。
斜位また斜視の種類も判定することができます。
カバー・アンカバーテストでどちらの眼にも動きが認められなかった場合(斜視なし)でも、この交互カバーテストにより、眼位が正位か斜位かの判別も行えます。
交互のオクルーダーの移動は俊敏に行い、アンカバーされた眼が再固視するのに十分な時間(2~3秒)だけカバーし、また俊敏にオクルーダーを他眼に移す行為を繰り返すのが理想的です。
斜位または斜視の程度は、プリズムバーなどがあれば、交互カバーテストで眼の動きを中和することにより測定できます。回旋斜位の場合はプリズム中和は不可能です。

交互カバーテストで観察し得る眼の動きは、約2△位からです。
スクリーニング的に利用する場合には、プリズムの助けなしで眼の動きをある程度予測できればそれで十分だと思います。
何度も練習することにより正確度の高い予測になります。(レチノスコープの反射光の動きと色だけで、中和レンズ度数を予測するのと同じようなことです。)
マドックスロッド
マドックスロッドには、無色と赤色があります。

赤色は無色よりも融像刺激を遮断することに優れていますが、調節介入がより大きいため、やや内斜位方向に測定値がでやすい特徴があります。
近方斜位にマドックスロッドはあまり向いていません。
それは、点光源が近点で調節を十分にコントロールできないためです。
近方で安定した正確な斜位測定値を得るには固視点に十分な調節刺激が必要となります。
ロータリープリズム
遠方でも近方でも簡単に行えるという長所があります。
まずは、右眼に12△BIそして左眼に6△BUのプリズムをセットした場合の被検者の指標の見え方を検者は理解する必要があります。
左下と右上にそれぞれ指標が見えるのが期待通りの位置関係です。
調節のコントロールも、このテスト中大切な留意点であり、特に左右の眼筋バランスにおいては調節と輻輳の相互関係が密接で、
調節の変動によって斜位の程度も影響を受けるという事実をいつも考慮しなければいけません。
その為、特に#8(遠方水平斜位)テストや#13(近方水平斜位)テストでは、被検者がテスト中「左下の指標を鮮明に見続ける」ように常に指示しなければいけません。
2つに分離された指標のうちの一つ(左下の指標)を固視し続ける事を指示することは、測定を円滑に行う為にも必要となります。
視機能検査を行う場合、遠方から近方、そして近方から遠方へ視機能状態がどう変化するかを把握するためにも、なるべく同じ方法で測定された遠方・近方斜位を比較するのが理想的です。
測定方法が違えば結果も変わってきます。
視機能データ分析法
視機能データ分析法には、体系的分析法と非体系的分析法の2種類があります。それぞれ長所と短所があります。
体系的分析法には、グラフ分析やモーガン分析などがあります。手順に従って分析すれば、誰でも同じ結果が得られますが限界がありますので、全てのケースを一つの体系的分析法で対処するのは困難となります。
様々な体系的分析法の長所を生かし、更に個々の検者が学んだ視機能などの知識、及び臨床経験を使って行う非体系的分析法がより必要になります。
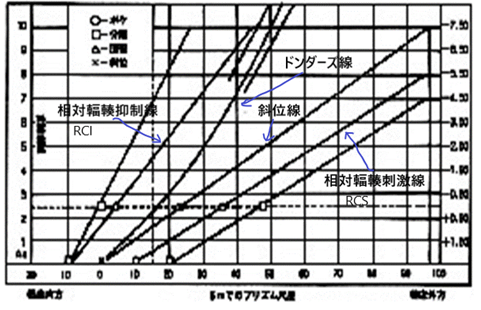
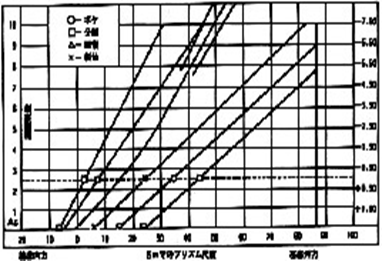
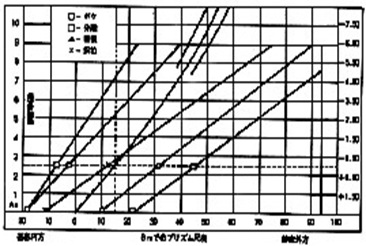
グラフ分析法
1864年にドンダースにより調節と輻輳の関係を分析する為の分析法として紹介されました。グラフ分析で使用されるテストデータは全て、調節刺激、及び輻輳刺激を基に扱われている為、特に調節の刺激と反応の相違によって生じる誤差がグラフ分析に含まれる可能性があります。
よって、調節状態の分析にはあまり適しておりません。垂直方向の両眼単一視の分析も行われておりません。
しかし、水平方向の調節と輻輳における視機能分析に関しては、クラシックでポピュラーな方法です。
これが完全で全てのお客様に対して行われる必要があるとは考えられませんが、複雑な症例に対し、何らかしらの問題解決の参考になります。
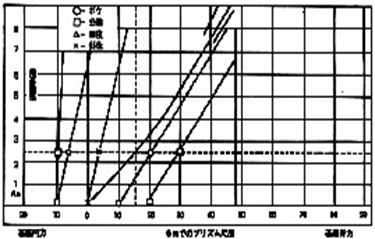

モーガン分析
21項目検査の一項目ずつの測定値を取り上げて分析せずに、関連した項目ごとに分析して視機能状態を総合的に分析する方法です。
視機能検査の個々のテストデータを標準値幅と比べてHightかLowでチェックし、テストのグループ化に基づいてA/Bタイプ(輻輳機能低下)やB/Aタイプ(調節機能低下)に分けます。
- グループAのテスト値は、
- プラス球面付加又はBOプリズム付加、V.T.により増加する特徴
- グラフ分析でのRCI線上に並びます。
- グループBのテスト値は、
- マイナス球面付加又はBIプリズム付加、V.T.により増加する特徴
- グラフ分析でのRCS線上に並びます。
OEP分析
一連の機械的プロセスのデータ処理が必要で非常に手間がかかります。測定データの比較、チェーニング(データ整理)、チェーン(区分け)の再分化などの分析プロセスが必要となります。
近方での視機能へのストレスをできる限り緩和し、より快適な視機能が営めるようなプラスレンズ処方が、OEP分析の中で大きな比重を占めています。
視機能問題の分類
両眼視機能不良のタイプ
- 輻輳不全 1951年Taitにより分類
- 輻輳過剰 1951年Taitにより分類
- 開散不全 1951年Taitにより分類
- 開散過剰 1951年Taitにより分類
- 基本的外斜位タイプ 1987年Wickにより改良され追加
- 基本的内斜位タイプ 1987年Wickにより改良され追加
調節機能不良のタイプ
- 調節不全
- 調節過剰
- 調節反応不良
- 調節維持不良
- 調節麻痺・・・など
眼運動異常
- 眼運動機能不良
低いAC/A比の両眼視機能不良
輻輳不全タイプ
- 症状
- 眼精疲労
- 頭痛
- ボケ
- 複視
- 眠気
- 行が飛ぶ
- 読書に集中困難
- サイン
- NPCテストで大きな輻輳近点
- 近方斜位テストで大きな外斜位
- 低いAC/A比(Calculated AC/A)
#21テストでボケが測定されたとき片眼遮蔽する。その際、ボケが続いていれば調節機能問題(調節過剰)、はっきりと見えれば両眼視問題が考えられます。
- 対処法
- 視機能訓練(V.T.)
- プリズムBIの処方
- マイナスレンズ処方はAC/A比が低いので、あまり意味がありません
【AC/A比の補足】
AC/A比は調節刺激の変化を基にしたStimulus AC/A比と調節反応を基にしたResponse AC/A比とがあります。臨床でよく使われるAC/A比はStimulus AC/A比です。
- AC/A比=調節性輻輳(△)/調節刺激の変化(D)
Heterophoria法による『StimulusAC/A比』は『HeterophoriaAC/A比』、または『CalculatedAC/A比』とも呼ばれます。
- AC/A比=PD(cm)+(Pn-Pf)/△As
- Pn:近方斜位 Exoはマイナス扱い
- Pf:遠方斜位 Esoはプラス扱い
- △As:調節刺激変化量
計算例)遠方で5△内斜位、近方40cmで5△外斜位、PDが60mmの場合のAC/A比は、
6+{(-5)-5}/2.5=2(△/D)
Heterophoria法でのAC/A比は、近接性輻輳が介入する可能性がありますので注意です。
- Gradient AC/A比=△P/△As
- △P:同じ測定距離での斜位変化量
計算例) 近方斜位が5△外斜位を測定後、+1.00Dを両眼に加入し再度同じ測定距離で8△外斜位が得られた場合のAC/A比は
3/1(△/D)
Gradient法でのAC/A比は、近接性輻輳が含まれているという特徴があります。
開散不全タイプ症状
- 症状
- 遠方視作業での眼精疲労や頭痛
- 遠方で間歇性のボケや複視
- 乗り物酔い
- 遠方から近方へのピント合わせが困難
- 一般的に長期間感じられ、特に一日の終わりに悪化。
- サイン
- 近方より遠方でより大きな内斜位
- 低いAC/A比(Calculated AC/A比)
- 遠方での開散力の低下
- 対処法
- プリズム処方
- 視機能訓練
高いAC/A比の両眼視機能不良
輻輳過剰タイプ
- 症状
- 眼精疲労や頭痛
- 読書などに集中困難
- 読解力の低下
- 時々、複視
- ボケ
近業作業に伴い生じます。輻輳過剰がデータ的に確認されてもこれらの症状を訴えない場合もあります。これは、抑制、近業逃避、近業時片眼カバーなどの理由によるといわれています。
- サイン
- 近方で、大きな内斜位
- 高いAC/A比
- 近方で低下した、虚性融像性輻輳
- AC/A比が高いので、調節過剰が二次的に輻輳過剰を生じさせる事もあります。
- 対処法
- 球面レンズ処方
- BOプリズム処方
- 視機能訓練
開散過剰タイプ
- 症状/サイン
- 外見上、眼位のずれが気になる。
- 太陽光が眩しい時の片眼遮蔽や羞明など
- 対処法
- 屈折異常矯正(予備的)
- 上下プリズム(予備的)
- マイナスレンズ処方(予備的)
- 視機能訓練(最も効果的)
- BIプリズム処方
標準的AC/A比の両眼視機能不良
融像性輻輳不良
遠方および近方の眼位ずれ量は4△~6△の範囲内であるが、読書などの近業作業に伴って訴えられる症状があります。
間歇性の中心窩抑制が良く見られます。融像性輻輳不良の生じる原因として、感覚性融像を低下させる要因が報告されています。
それは、屈折異常未補正、不等像視、わずかな上下両眼視アンバランス、全身病などである。
- 症状
- 眼精疲労
- 頭痛
- 近業で集中しづらい
- 読書力低下
- 流涙
- ボケ
- サイン
- 遠方および近方での眼位はほぼ正常範囲内ですが、それぞれのプリズム寄せ運動テスト値は低下の傾向にある。
- 間接的に影響する調節テスト(#20&#21テスト)にも測定値の低下が見られます。調節力は正常範囲です。
- 調節効率テストでは、プラス側にスローな反応が観察されます。必要以上に調節をする癖があります。調節弛緩が困難となります。
- 間歇性の中心窩抑制も、時々見られます。
- 対処法
- 屈折異常の矯正(特に弱度の遠視)
- 視機能訓練
- 水平プリズム処方は不適当です
- フリッパーテスト(調節効率テスト)とは
- (一分間でピントが合う「はい」の回数)÷2=サイクル数
- 20サイクル以上が正常となります。
基本的内斜位タイプ
- 症状
- 頭痛
- 眼精疲労
- ボケ
遠方と近方で慢性的な症状の訴えがあります。抑制や視活動の逃避があれば、これらの症状を訴えない場合もあります。
- 対処法
- 遠視の場合は、最強プラス側度数の処方
- 標準的AC/A比の為、プラスレンズ処方はあまり効果的ではなく、プリズムBO処方が必要となります。
- プリズム量は、固視ずれ量などを利用して決定します。
基本的外斜位タイプ
- 症状
- 遠方は
- ボケ
- 複視
- 近方は
- 眼精疲労
- 頭痛
- ボケ
- 複視
- 眠気
- 集中力低下
- 理解力低下
- 遠方は
抑制があれば、これらの症状は訴えられません。
- 対処
- V.T.が最も効果的
- V.T.が困難な場合は、BI処方
- AC/A比が標準なため、マイナス処方は効果的ではありません。
垂直方向で両眼視機能不良
- 症状としては、
- 水平方向と同じような症状が訴えられます。
- 頭の傾きなどが観察され、カバーテストなどで推測されます。
- 対処としては、
- 上下プリズム処方が最もよく使われ、成功率は水平方向プリズム処方と比べ非常に高いです。
- フレームの枠は、上下幅が狭い方が美容的に受け入れられやすいです。
調節機能不良
一般的対処法
調節に負担を掛ける屈折異常(遠視、弱度乱視、不同視など)は、調節機能不良を生じさせやすいです。
プラスレンズ処方は、調節をすることに問題がある調節機能不良タイプに使われ、調節不全や調節維持不全に対して効果的に使われます。また、調節弛緩に問題がある調節機能不良タイプには効果的ではありません。このタイプは視機能訓練が効果的となります。
調節不全
調節不全は調節力の低下を主な特徴とする調節困難な状況であり、老視と区別して扱う必要があります。この調節機能不良は非老視の被検者に生じる調節問題となります。
- 症状
- ボケ
- 頭痛
- 眼精疲労
- 複視
- 読書困難
- 視線の移動に伴うピント合わせ困難
- 羞明
- サイン
- 調節力の測定を何回も行えば行うほど、その測定値が低下していく特徴があります。
- 変化が見られる調節テストとして
- #20テスト
- 単眼および両眼でのフリッパーテストでのマイナス側の反応が遅い、または困難
- MEMテストや、#14テストで期待値より大きなプラスラグが測定されます。
- 変化が見られる調節テストとして
- 調節力の測定を何回も行えば行うほど、その測定値が低下していく特徴があります。
- 補足)MEM法
- 指標を変えることによって、または指標固視に関しての指示により、調節がどのように変化するか調べる検影法です。
- 対処法
- 屈折異常の矯正
- プラスレンズ処方
- モーガン標準値表の期待値に戻すために必要なプラスレンズ量などにより決定されます。
- 光学的対応で十分となります。
調節過剰
調節弛緩に問題がある状態で、臨床ではあまりみられません。
- 症状
- 調節不全と同じような訴え。
- ボケは、近業および遠方視でも生じます。
- サイン
- 単眼および両眼でのフリッパーテストでプラス側への反応が遅い
- #21テスト値が低下
- MEMや#14テストで、ラグ値の減少
- 対処
- 屈折異常の矯正
- 調節中心の視機能訓練
- プラスレンズ処方はあまり効果がない
調節反応不良
一定の調節刺激に対して調節反応が困難な調節問題です。
このタイプの調節問題を有する人はほぼ正常な調節力を有していますが長時間の使用ができません。
- 症状
- 視線移動でのピント合わせが困難
- 他の症状は調節機能不良。一般的に見られる症状と同じです
- サイン
- 単眼および両眼でのフリッパーテストでサイクル数の減少
- #20および#21テストで低い球面付加量
- 他の調節力テストでの、MEM検影法や#14テストの測定値は、ほぼ正常範囲となります。
- 対処法
- 屈折異常矯正
- 調節トレーニング
- プラスレンズ処方は、あまり効果がありません
非体系的視機能データ分析
屈折異常のみで他の視機能問題なしの例
- 問診
- 35歳サラリーマン
- 眼に関して別にこれといった問題なし
- 今装用している眼鏡に満足はしているが、枠が古くなったので新しい眼鏡を希望
- 少し時間があるので、度数の確認をしてもらい新しい眼鏡作成希望
- 予備検査
- 視力検査(3年前に作成した使用眼鏡を通して)
- Vd=1.0×S-3.00 C-0.75×180
- Vs=1.0×S-3.75 C-1.00×175
- Vd: visus dexter 右眼視力(ラテン語)
- Vs: visus sinister 左眼視力
- カバーテスト(旧眼鏡を通して)
- 遠方
- 交互カバーテスト~φ
- カバーアンカバーテスト斜視なし
- 近方
- 交互カバーテスト~5△Exo
- カバーアンカバーテスト斜視なし
- 遠方
- 輻輳近点(NPC)テスト
- ~5㎝/8㎝
- 眼球運動テスト
- 問題なし
- 視力検査(3年前に作成した使用眼鏡を通して)
- 視機能検査の方向付け
- このケースは単純な屈折異常だけのケースと推測されます。
- 屈折測定後、仮枠テストから最終処方度数が決定されます。
- 分析・解説
- 調節に負担をあまり掛けない屈折異常だけでは、一般的に視機能問題があまり生じません。
- 問診、予備検査、#7(自覚屈折測定)までで視機能的な問題が認められない場合、これ以上のテストは必要ないと思いますが、参考の為にどのテストを行うかは検者が判断する事である。
- 視機能的な問題がないと判断されても問診などから眼疾患または全身病から生じると考えられる訴えがあれば、医療機関での受診を勧めることも大切な仕事です。
- 対処法
- #7の度数を仮枠装用後に旧眼鏡と装用具合を比べてもらい、別に問題が無かったので、旧眼鏡度数で作成。
屈折異常が視機能問題を生じさせる例
- 問診
- 14歳の中高一貫校の女子学生
- 眼に関して別にこれといった問題なしといわれた。
- 学校検診でA判定今の眼鏡は数か月前に作成したが、階段から転げ落ちて以来、危ないので装用していない。
- 席が前になってから黒板の文字が見えづらい近方で疲れや複視がある。さらに、視線の移動時に瞬間的にボケが生じる。
- 予備検査
- 視力検査(使用眼鏡を通して)
- Vd=1.0×S+1.00 C-1.00×180 1.5△BI
- Vs=1.0×S+0.75 C-0.50×180 1.5△BI
- 視力検査(使用眼鏡を通して)
- カバーテスト(裸眼)
- 遠方
- 交互カバーテスト~φ
- カバーアンカバーテスト 斜視なし
- 近方
- 交互カバーテスト~6△Exo
- カバーアンカバーテスト 斜視なし
- 遠方
- 輻輳近点(NPC)テスト
- 裸眼 ~30㎝で分離、固視不安定
- 眼球運動テスト
- 問題なし
- 視機能検査の方向付け
- このケースは屈折異常及び近方での両眼視機能不良のケースと推測されます。
- #7A
- Vd=1.0×S+1.25 C-0.50×180
- Vs=1.0×S+0.75 C-0.50×180
- BV=1.2
- binocular vision ; 両眼視力
- #13B(近方斜位)
- 6△外斜位
- #16(近方輻輳)
- ×/8/0
- 分離は20位が正常
- ×/8/0
- #17(近方開散)
- ×/13/10
- 分離は20位が正常
- ×/13/10
- #20(近方実性相対調節力)
- −0.75(ボケ)
- #20テスト値の低下
- −0.75(ボケ)
- #21(近方虚性相対調節力)
- +1.75(ボケ)
- 動的検影法(MEM)
- 調節過剰(両眼とも)
- 仮枠テスト
- Vd=1.0×S+1.25 C-0.50×180
- Vs=1.0×S+0.75 C-0.50×180
- 15分装用してもらい問題がなかったので決定。
- プリズムを入れなくても改善できる。
- 掛け続けてもらう臨床マネージメントが必要。
- 分析・解説
- 問診で訴えられる内容とその程度は予備検査でのテストデータ、#7A値などから屈折異常未補正から生じる視機能問題と考えられる。
- その判定
- 近方での#16と#17テスト値の減少
- #20テスト値の低下
- 対処法
- 屈折異常を補正して様子を見ていく。
近方での両眼単一視の低下による訴えの例(輻輳不全)
- 問診
- 今の眼鏡で遠方視、問題なし
- 近業で眼が疲れ、頭痛が時々ある。
- 眼科では眼疾患的問題はないといわれた
- 近業で物がダブる事が時々ある。
- 予備検査
- 視力検査(使用眼鏡を通して)
- Vd=1.0×S-3.00 C-0.50×180
- Vs=1.0×S-2.50 C-0.50×180
- 視力検査(使用眼鏡を通して)
- カバーテスト(使用眼鏡を通して)
- (遠方)
- 交互カバーテスト~φ
- カバーアンカバーテストほぼ正位
- (近方)交互カバーテスト~φ
- カバーアンカバーテスト15△外斜位
- (遠方)
- 輻輳近点(NPC)テスト
- ~20㎝で分離、30㎝で回復
- 大きい
- ~20㎝で分離、30㎝で回復
- 眼球運動テスト
- 問題なし
- 視機能検査の方向付け
#7A- Vd=1.0×S-2.75 C-0.75×180
- Vs=1.0×S-2.25 C-0.75×180
- BV=1.2
- #13B(近方斜位)
- 13△外斜位
- AC/A比
- 2
- #16(近方輻輳)
- ×/8/0
- 分離は20位が正常
- #17(近方開散)
- ×/20/10
- #20(近方実性相対調節力)
- (−4.25 /−4.00)
- #21(近方虚性相対調節力)
- (+1.75 / +1.25)
- 動的検影法(MEM)
- 調節過剰(両眼とも)
- 分析・解説
- 主訴として近業での疲労および他の症状が問診から挙げられ、両眼視機能不良が推測されます。
- この鑑別判定では、予備検査の結果から大まかに推測が可能です。
- 遠方での斜位は正位で近方での大きな外斜位
- NPC値が大きい
- #16テスト値から融像力の低下が見られるが、#17テスト値はほぼ正常
- #21テスト値から融像力低下が間接的に確認できる
- AC/A比が低い
- このケースは輻輳不全と考えられる。
- 対処法
- 屈折異常の未補正や、上下の両眼視機能低下が無い場合の輻輳不全への最も適切な対処は、視機能訓練です。
- このケースでは、調節過剰状態を修正しながら融像力強化のV.T.が行われました。トレーニング期間は一ヶ月位で十分です。
- V.T.が困難な場合は、プリズム処方が行われますが、成功率は低いのが一般的です。
近方での両眼単一視の低下による訴えの例(輻輳過剰)
- 問診
- 12歳(中1)
- 眼科で処方された眼鏡を常用
- 15分位の近業後、疲れボケなどを感じる。 こういう方は、自分のタイムリミットを知っています。
- これらの症状は中学校に入り勉強量が増してから強く感じる
- 黒板などが若干見えづらい。
- 健康状態は良好で、特別な薬などは服用していない。
- 予備検査
- 視力検査(使用眼鏡を通して)
- Vd=0.4×S-2.00
- Vs=0.4×S-2.00
- BV=0.5
- 近方視力
- 左右ともに1.0
- カバーテスト(使用眼鏡を通して)
- 遠方
- 正位
- 近方
- 10△内斜位
- 遠方
- 輻輳近点(NPC)テスト(使用眼鏡)
- ~3㎝で分離
- 視力検査(使用眼鏡を通して)
- 視機能検査の方向付け
- 問診
- 主訴
- 15分後の近業後疲れとボケ。
- 副訴
- 黒板が見えづらい。
- 視機能問題としては、近方両眼単一視の低下による訴えと推測。
- 主訴
- 予備検査
- 両眼視力が0.5で黒板が見えづらい。
- カバーテストで近方10△内斜位なので15分後の近業で疲れやボケ
- 眼鏡を通してのNPCテストで輻輳には問題がないことが推測。
- #7A
- Vd=1.0×S-2.75 C-0.50×180
- Vs=1.0×S-2.75 C-0.75×180
- #13B(近方斜位)
- 10△内斜位
- Gradient AC/A比
- 8
- GradientAC/A比は近接性輻輳が含まれる
- Calculated AC/A比
- 10
- AC/A比が高い
- #16(近方輻輳)
- 14 / 30 / 18
- #17(近方開散)
- × / 4 / -4
- 分離値が低い
- #18(近方垂直斜位)
- 正位
- #20(近方実性相対調節力)
- −0.25(複視)
- #21(近方虚性相対調節力)
- +2.25(ボケ)
- プッシュアップ調節テスト
- 左右共に15D
- フリッパーテスト
- 単眼 左右共に 12cpm
- 両眼 −2.00球面で複視
- 動的検影法(MEM)
- 左右 +1.50
- 問診
- 分析・解説
- #13(近方斜位)テスト値が大きな内斜位
- #17(近方開散)テスト値から負の融像力低下
- #20(近方実性相対調節)テスト値の低下
- 単眼と両眼フリッパーテスト値の比較から、両眼の測定値低下
- AC/A比が高い
- このケースは輻輳過剰と考えられる。
- 対処法
- AC/A比が高く、且つ症状が近方である事を考慮するとプラス球面度数調整が最も適している。
- 付加するプラス量の決定法はいくつかありますが、簡易法としてAC/A比に基づいて計算したプラス付加量を通して水平斜位を測定し、眼位が正位になるプラス量を更に加える。
- 例えば、AC/A比が10あれば、1Dの調節刺激の変化で10△の調節性輻輳の変化によって眼位が10△変化する。
- 両眼で+1.00Dを通して1△内斜位であれば、眼位が正位になるまで+0.25Dステップで加入していく。
- 注意
- 意図的に弱くしている事をしっかり伝えないと、眼科にものもらい等の別の理由で行った際に、弱いので合ってない眼鏡だといわれてしまうと一発でアウト
遠方のみで視機能問題が推測される例(開散不全)
- 問診
- 16歳(高2)初装
- 黒板を見る時に特にダブル。4年前にもあったが、その時はあまり気にならなかった。
- 黒板を見てからの近方でのピント合わせが、時々困難
- 健康状態は良好で、特別な薬などは服用していない。
- 予備検査
- 視力検査
- 裸眼視力は遠方、近方、左右共に1.0
- カバーテスト
- 遠方
- 12△内斜位
- 近方
- 2△外斜位
- 遠方
- 輻輳近点(NPC)テスト
- ~8㎝で分離
- 視力検査
- 視機能検査の方向付け
- 遠方でのプリズム寄せ運動テストをしてそれらのデータに基づいてどこからの視機能問題なのか判定する。
- #7A
- Vd=1.0×S+1.00
- Vs=1.0×S+1.00
- #8(遠方斜位)
- 10△内斜位
- #9-10(遠方輻輳)
- 12 / 28 / 18
- #11(遠方開散)
- × / 2 /−4
- #12(遠方垂直斜位)
- 正位
- 分析・解説
- 屈折異常の未補正(調節に負担を掛けるタイプの遠視)が大きな内斜位に寄与している事がまず考えられます。
- 近方での全ての視機能データはほぼ正常範囲で、遠方は大きな内斜位と開散余力(#11)の低下が見られます。
- これらのデータから開散不全と考えられます。
- 眼を使わなければならない環境下で症状をより感じやすくなるのが、このような両眼視機能問題の特徴です。
- 対処法
- 遠視の屈折異常があるので、その補正をまず行います。
- 遠視の補正だけでは内斜位を低減させるのに不十分(#8とカバーテスト値から推測)
- AC/A比が低く、遠方での視機能問題があるのでプラス球面度数調整よりもBO△処方が必要です。
- プリズム量の決定法としての目安
- 固視ずれを利用
- シェアード、パーシバルの基準を利用
- シェアードの基準、
- △=(2P−R)/3、P:斜位、R余力
- パーシバルの基準
- △=(G−2L)/3、G:相対融像力(大)、L:相対融像力(小)
- シェアードの基準、
- 赤レンズテストを利用
- ポラテストを利用
このようなプリズムを利用する場合、遠方視でのプリズムが近方視(両眼視)に影響を与えることがありますので確認が必要です。
間接的チェック法としてカバーテストデータが以前とほぼ同じであれば、プリズム付きの眼鏡の常用も可能です。同じにならない場合には、持続する遠方視のみに装用させる指示が必要となります。
- 最終眼鏡調整度数
- R S+1.00 2.0△BO
- L S+1.00 2.0△BO
遠方・近方で視機能問題が推測される例(基本的外斜位)
- 問診
- 12歳(中1)初装
- 小6の後半から黒板の文字が見えづらい
- 遠方も近方も時々ダブる。特に近方でダブる
- 眼科で受診を受けたが、眼疾患的問題はないと言われた
- 健康状態は良好で、特別な薬などは服用していない。
- 予備検査 視力検査
- 遠方
- 左右共に0.1
- 近方
- 左右ともに1.0
- 遠方
- カバーテスト
- 遠方
- 約15△外斜位
- 近方
- 間歇性外斜位
- 遠方
- 輻輳近点(NPC)テスト
- ~25㎝で分離
- 視機能検査の方向付け
- #7A
- Vd=S-1.75
- Vs=S-1.50
- BV=1.0
- #8(遠方斜位)
- 10△外斜位
- #9-10(遠方輻輳)
- × / 14 / 2
- #11(遠方開散)
- × / 17 / 13
- #12(遠方垂直斜位)
- 正位
- #18(近方垂直斜位)
- 正位
- #13B(近方斜位)
- 20△外斜位
- Gradient AC/A比
- 4
- GradientAC/A比は、近接性輻輳が含まれる
- #16(近方輻輳)
- × / 1 /−22
- 分離値が低い
- #17(近方開散)
- × / 28 / 22
- 動的検影法(MEM)
- 左・右 +1.50
- 仮枠テスト
- PD=61
- R S-1.75
- L S-1.50
- 15分装用して問題なし
- PD=61
- #7A
- 分析・解説
- 主訴は遠方が見えづらいであったが、次のようなデータから遠方と近方に両眼視問題(基本的外斜位)が確認されます。
- NPCテスト値が、遠い輻輳近点
- カバーテストで、遠方も近方も大きな外方向の眼位ズレ
- #9、#10、#16テストから、小さな輻輳余力
- AC/A比は正常範囲
- 主訴は遠方が見えづらいであったが、次のようなデータから遠方と近方に両眼視問題(基本的外斜位)が確認されます。
- 対処法
- 基本的外斜位タイプで屈折異常が近視の場合、屈折異常補正の方向付けは可能な限り完全補正値で調整
- マイナス度数を落とせば落とす程、外斜位がより大きくなり両眼視問題がよりひどくなってくる。
- 外斜位の大きさにもよるが屈折異常をまず補正して様子をみるのが一般的アプローチである。
- その後、必要があればBIプリズム処方またはV.T.が行われる。プリズム使用の場合、装用スケジュールは常用である。
- 基本的外斜位タイプへのV.T.は、輻輳不全のトレーニングより回数が多く必要となるが効果的な対処法の一つである。
例(上下両眼視機能不良)
- 問診
- 12歳(中1)
- 小5~遠方視に必要時、眼科処方の眼鏡を常用
- 時々二重に見える。特に遠方視
- 頭が左側に傾く
- 現在の眼鏡では遠方が見えづらい。
- 健康状態は良好で、特別な薬などは服用していない。
- 予備検査
- 視力検査(使用眼鏡を通して)
- Vd=0.2×S-2.25
- Vs=0.2×S-2.25 C-0.50×180
- BV=0.4
- 輻輳近点(NPC)テスト(使用眼鏡)
- 約25㎝で分離
- カバーテスト(使用眼鏡を通して)
- 遠方
- ~1△外斜位&~3△右上斜位
- 上下は0~1が正常
- 近方
- ~3△外斜位&~4△右上斜位
- 遠方、近方
- 固視不安定
- 利き目テスト
- 左眼
- 遠方
- 視力検査(使用眼鏡を通して)
- 視機能検査の方向付け
- #4(静的検影法)
- R S-3.00 C-0.25×175
- L S-3.00 C-0.50×5
- #7M(単眼自覚屈折測定)
- Vd=1.0×S-3.50
- Vs=1.0×S-3.25 C-0.50×170
- #7A(自覚屈折測定)
- Vd=1.0×S-3.75
- Vs=1.0×S-3.25 C-0.50×170
- R-Gテストで確認
- R<Gで、+0.25加入でR>G
- 遠方両眼視検査
- R S-3.50L S-3.00 C-0.50×170 の眼鏡を通して
- バランステスト
- R>L→R
- S+0.25加入でR<L
- 抑制テスト
- なし
- 固視ずれテスト
- 右眼6△BD
- R>L→R
- バランステスト
- R S-3.50L S-3.00 C-0.50×170 の眼鏡を通して
- 赤レンズテスト
- 左眼7△BUで融像
- #8(遠方斜位)
- 正位
- #12(遠方垂直斜位)
- 右眼6△上斜位
- #13B(近方斜位)
- 3△外斜位
- #18(近方垂直斜位)
- 右眼7△上斜位
- #16(近方輻輳)
- × / 10 / 6
- 分離値が20△無い
- #17(近方開散)
- 8 / 10 / 6
- 分離値が20△無い
- #20(近方実性相対調節力)
- −0.75(ボケ)
- -2.00位入らないといけない
- #21(近方虚性相対調節力)
- +1.75(ボケ)
- 動的検影法(MEM)
- 左・右 +1.50
- 仮枠テスト
- Vd=0.8×S-3.25 2△BD
- Vs=0.9×S-3.00 C-0.50×170 2△BU
- BV=1.0
- #4(静的検影法)
- 分析・解説
- 主訴は、時々二重に見えることです。
- #12、#18から大きな上下斜位が見られ、固視ずれテストで上下の眼位ずれが確認される。
- 頭を左側に傾けることによって上下のアンバランスを修正しているようである。
- 健康状態も良好なことから、視機能問題から生じる上下両眼視機能低下が考えらます。
- #20および、動的検影法から調節機能不良が見られますが、両眼視が安定する事により調節機能の改善が自然に生じる事もあります。
- 対処法
- 屈折異常をまず補正しなければなりませんが、調節を変化させても上下斜位はあまり変化しません。
- 年齢も若いので、可能な限り上下プリズムを利用し、両眼視機能が安定すれば水平方向での両眼眼球運動機能向上も期待できます。
- さらに、補正視力も安定していくと思われます。
例(調節不全)
- 問診
- 17歳(高2)初装
- 15分位の近業後、疲れ、ボケなどを感じる
- 2年前に、眼科検査を受けたが異常なしと言われた
- これらの症状は高校入学から感じている
- 健康状態は良好で、特別な薬などは服用していない。
- 予備検査
- 視力検査(遠方、近方)左右ともに1.0
- 裸眼視力が1. 0あれば眼が良いと思い込んでいる。偽りの1.0。眼鏡の必要性を説かないと掛けてくれない。
- 輻輳近点(NPC)テスト
- 8㎝で分離
- カバーテスト
- 遠方
- 正位
- 近方
- 2△内斜位
- 遠方、近方固視不安定
- 遠方
- 視力検査(遠方、近方)左右ともに1.0
- 視機能検査の方向付け
- 問診から、近業での調節問題が推測されますが、まず屈折異常補正度数を測定後、近方での両眼視状態をチェックして対処法を考えます。
- #7A(自覚屈折測定)
- Vd=1.0×S+0.50
- Vs=1.0×S+0.50
- #8(遠方斜位)
- 正位
- #9-10(遠方輻輳)
- × / 18 / 10
- #11(遠方開散)
- 8 / 8 / 10
- #12(遠方垂直斜位)
- 正位
- #18(近方垂直斜位)
- 正位
- #13B(近方斜位)
- 1△内斜位
- Gradient AC/A比 6
- Calculated AC/A比 6.8
- #16(近方輻輳)
- 6 / 17 / 10
- #17(近方開散)
- 8 / 20 / 12
- #13と#17から、輻輳・開散余力は正常範囲内なので、近方での両眼視は大丈夫
- 8 / 20 / 12
- #20(近方実性相対調節力)
- -1.00(ボケ)
- 調節が弱い
- #21(近方虚性相対調節力)
- +2.50(ボケ)
- プッシュアップ調節テスト
- 左右とも7D
- フリッパーテスト
- 単眼
- 左右とも0cpm(−球面に反応付加)
- 両眼
- 0cpm(−球面に反応付加)
- 単眼
- 動的検影法(MEM)
- 左右とも +1.5
- 分析・解説
- 主訴が近業での疲労ではありますが、近方での輻輳、開散余力は正常範囲内にありますので、近方時の内斜位は特に問題なし。つまり、両眼視機能は正常範囲である。
- #20テスト値が年齢からみても小さく、フリッパーテストにおいてもマイナス球面に反応しないことから調節が既にしづらい状態(調節刺激にあまり反応できない状態)にあることが推測されます。
- これらのことから、調節不全が考えられます。
- 対処法
- まず、屈折異常を補正し、それを常用させて様子を見る。
- その後、まだ症状が残るようであれば近業時用のプラスレンズ球面調節を加える。それにより症状はかなり改善されます。
- 調節不全には、調節トレーニングよりも光学的対処法で十分です。








コメント メールアドレスが公開されることはありません。*が付いている欄は必須項目です。